今や病院ではなくてはならないNSTを当院においても2004年11月に外科病棟で、2005年1月からは全科型NSTを稼動しました。
2005年10月1日、日本静脈経腸栄養学会NST稼動施設に認定されました。
2006年9月1日、日本栄養療法推進協議会NST稼動施設に認定されました。
NSTとは
すべての疾患の治療上共通する基本医療である栄養管理を、個人や疾患に応じて適切に実施する、職種の壁を越えた集団(チーム医療により栄養管理を行う集団)です。
NSTのメンバー構成 (2025年4月~)
| 医師 | 3名 | 歯科医師 | 1名 |
|---|---|---|---|
| 看護師 | 10名 | 管理栄養士 | 5名 |
| 薬剤師 | 4名 | 言語聴覚士 | 2名 |
| 理学療法士 | 3名 | 作業療法士 | 0名 |
| 検査技師 | 1名 | 医療事務部 | 1名 |
栄養管理
栄養管理の必要性
日本においても、入院患者さんの約50%は栄養不良とされています。
また、栄養状態が良くても病気や怪我や手術によって多量の栄養が必要になるため、容易に栄養不良に陥ってしまいます。栄養不良により活動力や生理機能が低下するだけでなく、治癒力の低下、抵抗力の低下により合併症の発生が多くなり、入院期間の延長・医療費の増加・死亡率の上昇などがもたらされます。
日本の医療において栄養管理は重視されず、誰がどのように栄養管理を行うかがはっきりしない状態が続いていましたが、1998年国内で最初のNSTが設立され、最近では病院にNSTがあるのが当たり前になってきています。また、その活動が公に評価されるようになってきました。
栄養管理の進め方
①栄養スクリーニング(患者さんのリスクの有無を調べます)
65歳未満 MUST(Malnutrition Universal Screening Tool)
- 身長・体重・BMI(体重/身長2)
- 体重減少
- 栄養摂取を障害する急性疾患
65歳以上 MNA-SF(Mini Nutritional Assessment Short Form)
- 食事量の減少
- 体重減少
- 歩行の可否
- 精神的ストレスや急性疾患
- 認知症または、うつ状態
- BMIまたは下腿周囲長
②栄養評価(GLIM基準)
- 病因基準
食事摂取量/消化吸収能低下、疾患負荷/炎症 - 表現型基準
体重減少、低BMI、筋肉量の減少
③栄養療法計画(検査結果に基づき治療計画を立てます)
- 栄養必要量の推定
| 水分量 | 尿量(1~1.5L)+不感蒸泄、 35mL/体重 |
|---|---|
| カロリー | 基礎エネルギー消費量×活動係数×ストレス係数 |
| 蛋白質 | 病態別体重当たり必要量×体重 |
| 脂肪 | 総投与カロリーの20~50% |
| 炭水化物 | (総投与カロリー)-(蛋白質のカロリー)-(脂肪のカロリー) |
| ビタミン | 微量元素:日本人の食事摂取基準を参照する |
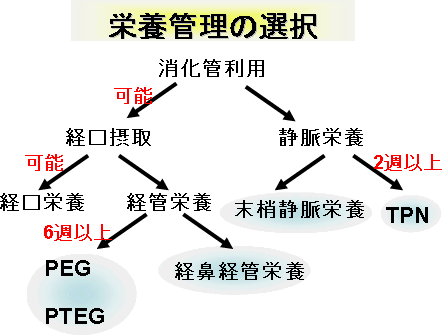
- 栄養管理の選択
④栄養療法実施
栄養計画に基き、栄養療法を行う
⑤モニタリング
上記栄養評価と繰り返す
⑥効果の評価
栄養評価を行い必要なら計画を修正する
今後の課題
- NST活動の院内外へのさらなる啓蒙
- 医療安全委員会、院内感染対策チーム、褥瘡対策チーム、緩和チーム、転倒転落対策チーム医療情報管理室など他の院内のチームとの合同活動
- 外来NST、地域医療連携室を介した地域・在宅での栄養管理
- 嚥下内視鏡による嚥下機能評価の標準化
おわりに
経口摂取はできるものの、不充分な方への介入依頼が多く、できるだけご本人の希望に添った食事内容、量になるよう努めています。また、各メーカーから数え切れないくらいの種類の経管栄養剤が販売されており、安全で効果的な栄養剤の選択に苦慮しています。
点滴から開放されたり、すべて口から食べられるようになって退院される方もおられ、我々メンバーの励みになっています。
経口摂取こそ最高の栄養法であり栄養管理の最終目的であることを肝に銘じて地道に活動を広げたいと考えています。


